Características radiológicas de las lesiones no neoplásicas del mediastino
Hernández-Morales, Aloisia Paloma1; Jiménez-López, Jolenny1; Sotelo-Robledo, Roberto1; Juárez-Hernández, Fortunato1
Hernández-Morales, Aloisia Paloma1; Jiménez-López, Jolenny1; Sotelo-Robledo, Roberto1; Juárez-Hernández, Fortunato1
RESUMEN
Las lesiones no neoplásicas del mediastino comprenden un grupo heterogéneo de enfermedades que no muestran una localización compartimental específica; radiológicamente sus características pueden orientar el diagnóstico, el mejor método de seguimiento, así como el tratamiento y pronóstico. Las características por tomografía computada e imagen de resonancia magnética proporcionan una mejor selección de pacientes para intervenciones terapéuticas. La presente revisión proporciona los hallazgos radiológicos de este grupo de enfermedades.PALABRAS CLAVE
mediastino, mediastinitis, linfangiomatosis, neumomediastino, hemorragia.Introducción
El grupo de enfermedades que conforman las lesiones no neoplásicas del mediastino tienen en común características asociadas al aumento en grosor de las bandas, desplazamiento de líneas o modificación morfológica de recesos mediastinales. El conocimiento anatómico facilita la toma de decisiones del mejor método diagnóstico que proporcione la mayor información clínica posible y el siguiente procedimiento terapéutico y/o pronóstico.
Las descripciones puristas anatómicas del mediastino han permitido, de acuerdo con estructuras comprendidas en él, aportar posibilidades diagnósticas con base en compartimientos. Sin embargo, hoy en día las herramientas para diagnóstico han evolucionado tecnológicamente, permitiendo obtener una mejor calidad de imagen, mejor resolución de las estructuras anatómicas y, por tanto, realizar descripciones con un amplio sustento semiológico que reduzca las opciones de diagnóstico.
En la presente revisión, proporcionamos objetivamente los hallazgos que mejor orienten radiológicamente en el abordaje clínico-terapéutico, dado que la mayor parte de las lesiones no neoplásicas no están limitadas a un compartimiento mediastinal.
Material y métodos
Realizamos una revisión de la literatura. Sólo se consideraron estudios publicados en inglés. Las bases de datos utilizadas incluyeron UpToDate, Medline y PubMed. Los tipos de artículos incluidos en los criterios de búsqueda fueron retrospectivos, prospectivos, ensayos controlados aleatorios, estudios de informes de casos, investigaciones originales, metaanálisis, resúmenes y revisiones anteriores relacionadas. Los términos de búsqueda utilizados para identificar artículos relevantes durante la selección incluyeron: quistes mediastinales, enfermedad granulomatosa mediastinal, mediastinitis, linfangiomatosis, neumomediastino, hemorragia mediastinal y hernias diafragmáticas.
Características radiológicas de las lesiones no neoplásicas del mediastino
Las anormalidades mediastinales son frecuentemente detectadas en la radiografía de tórax, mediante la identificación de un contorno mediastinal anormal o desplazamiento y/o aumento en el grosor de las líneas y bandas mediastinales. Aproximadamente 10% de los contornos mediastinales son vasculares e incluyen vasos anómalos y aneurismas.1 Las anormalidades mediastinales pueden ser focales, unilaterales o difusas y bilaterales; una vez identificada la anormalidad se corrobora su localización en proyección lateral y, de acuerdo a ésta, se determina su exacta localización. La tomografía computada (TC) y la imagen de resonancia magnética (IRM) permiten la caracterización de las lesiones, evaluar su componente en densidad o intensidad de señal, el efecto sobre estructuras adyacentes y su comportamiento de realce.
La patología no neoplásica del mediastino puede ser clasificada según su etiología principal: 1) lesiones de tipo infeccioso: linfadenopatía granulomatosa y mediastinitis aguda y crónica; 2) lesiones de tipo congénito: linfangiomatosis mediastinal; 3) lesiones adquiridas inflamatorias no infecciosas, posnacimiento: neumomediastino, hemorragia mediastinal, hernia diafragmática o hiatal, dilatación esofágica y lipomatosis mediastinal; 4) lesiones quísticas y pseudoquísticas: congénitas o adquiridas que incluyen quiste broncogénico, quiste de duplicación esofágica, quiste celómico; pseudoquiste pancreático intratorácico y quiste hidatídico.
1. Lesiones infecciosas
a. LinfadenopatÍa granulomatosa
Cuando un ganglio linfático mediastinal es visible en la radiografía de tórax, modifica las bandas o líneas mediastinales dependiendo de su origen y drenaje vascular, generalmente son mayores a 10 mm, pierden su morfología arriñonada y muestra un realce característico poscontraste. Lo más frecuente es que aumenten en grosor las bandas paratraqueales, modifiquen la trayectoria de la línea de unión pleural anterior, el receso acigoesofágico se muestre convexo y el contorno de la ventana aortopulmonar se observe convexo hacia el parénquima.
La enfermedad ganglionar no metastásica o neoplásica puede tener diferentes hallazgos radiológicos dependiente de su etiología. Cuando un organismo puede identificarse, la linfadenopatía granulomatosa en el mediastino está usualmente causada por tuberculosis u hongos endémicos tales como histoplasmosis. Los granulomas pueden resultar de una masa de nódulos linfáticos que puede comprimir estructuras adyacentes, pueden inducir una reacción inflamatoria originando una mediastinitis esclerosante.
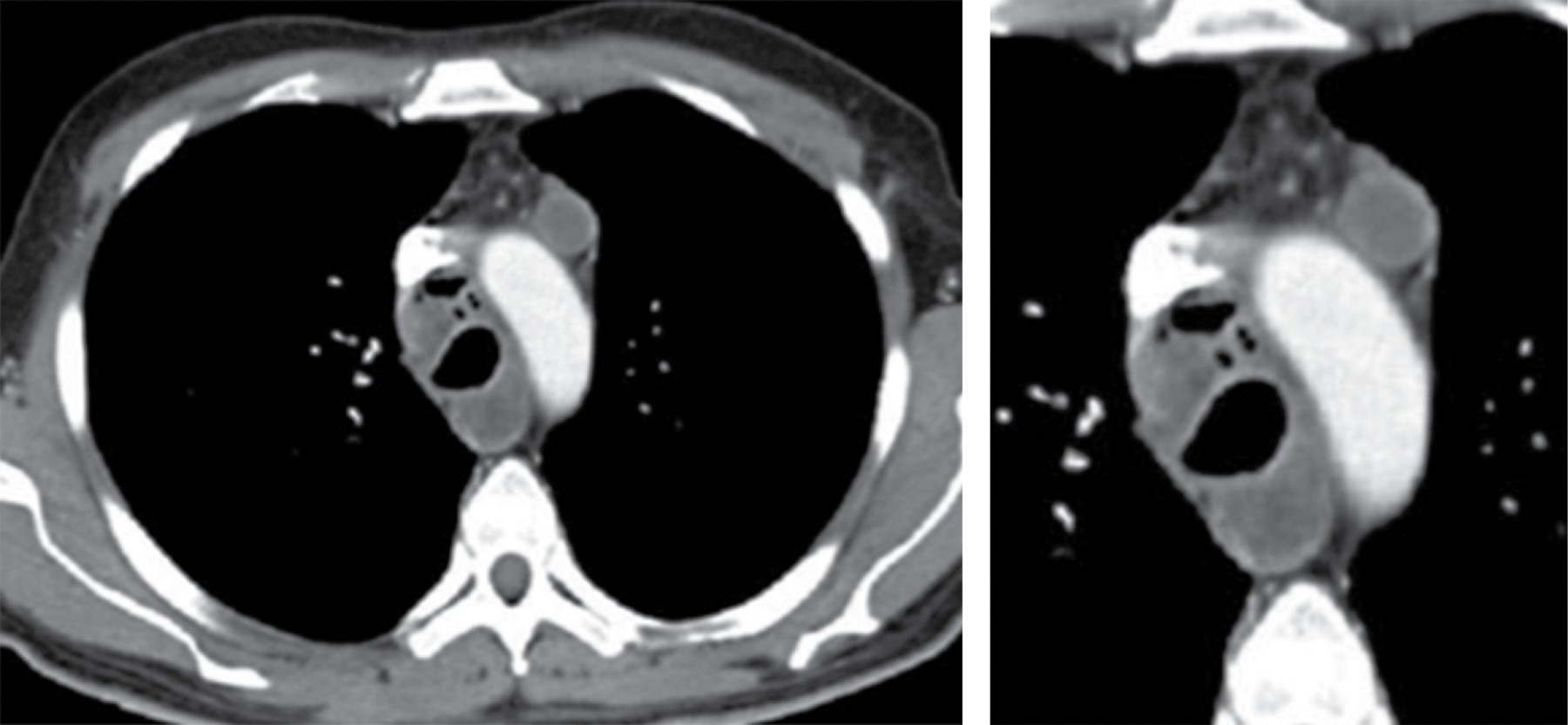
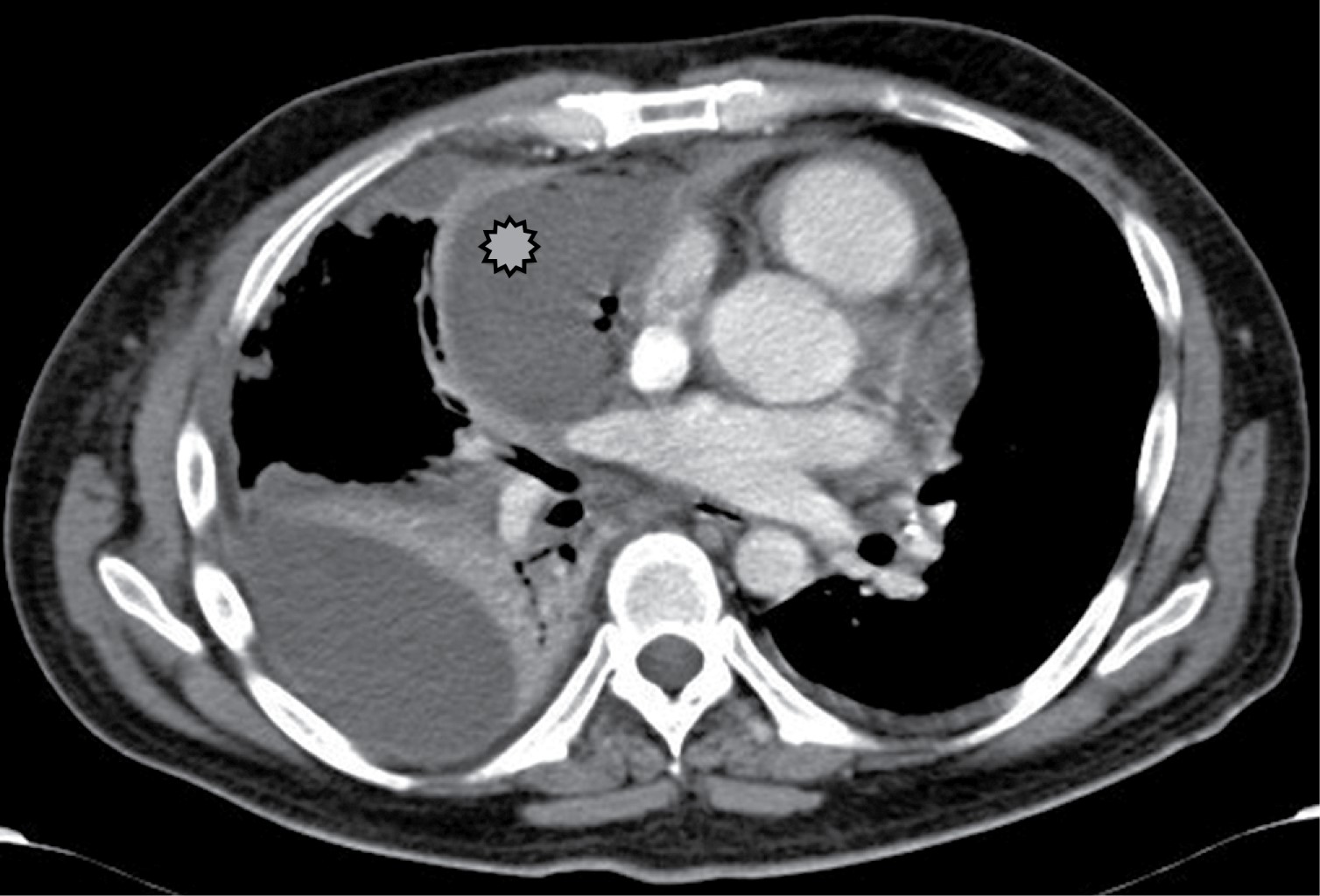
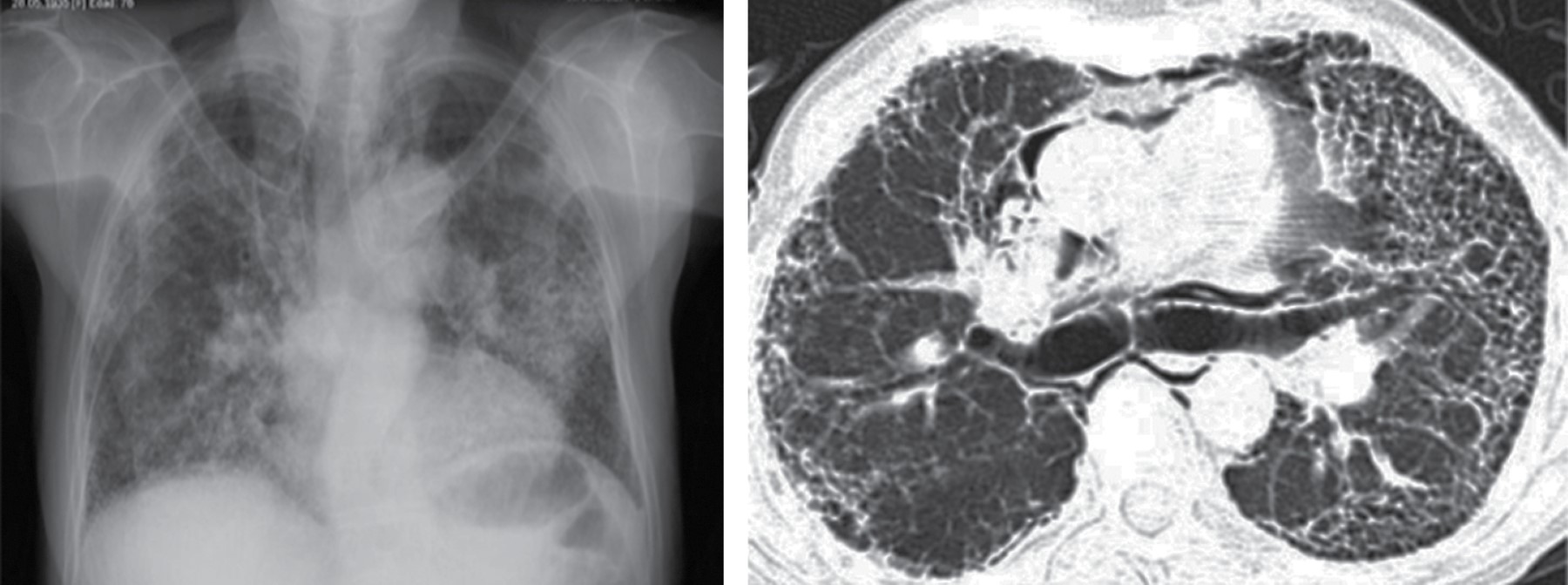
La linfadenopatía mediastinal ocurre en 7% de los adultos con tuberculosis, aunque el crecimiento de ganglios linfáticos es más común en SIDA. La linfadenopatía puede demostrar baja atenuación central, estas áreas de baja densidad dentro de los ganglios linfáticos corresponden a necrosis caseosa (Figura 1).2 La zona paratraqueal derecha es la más común, pero puede afectar el mediastino anterior o el hilio. Los ganglios linfáticos pueden coalescer en masas pobremente definidas y adherirse a las estructuras vasculares adyacentes y estructuras mediastinales.
Entre 5 a 13% de los pacientes con histoplasmosis y enfermedad ganglionar tienen afectación esofágica, particularmente en la región subcarinal. Otras causas menos frecuentes incluyen coccidioidomicosis, blastomicosis y criptococosis.2
Otro método de imágenes eficaz para la valoración de los ganglios mediastinales e hiliares es la IRM, cuenta con menor resolución espacial que la TC, pero la utilización de medio de contraste paramagnético hace que pueda identificar fácilmente las adenopatías. Existen niveles mediastinales que pueden ser valorados con mayor facilidad en estudios de IRM, los ganglios que se encuentran en la ventana aortopulmonar se observan en corte coronal, y los ganglios subcarinales que son mejor visibles en corte sagital.
b. Mediastinitis aguda
Es una infección que se hace menos común desde el advenimiento de los antibióticos más eficaces, puede ser primaria o secundaria. Los casos primarios de mediastinitis son raros. Aunque la infección por sí misma se autolimita y resuelve completamente, también puede diseminarse al cuello o al ligamento ancho del pulmón, 90% de las mediastinitis son secundarias a perforación o ruptura esofágica.3
La mediastinitis necrosante descendente tiene una incidencia de 1 a 2% y mortalidad entre 30 a 67%. Es más frecuente en hombres que en mujeres, con una relación 6:1, la edad promedio es de 38 años, con un rango de 28 a 30 años.4
Los sitios más frecuentemente afectados son mediastino superior (60%), el anterior (60%), el medio (20%) y posterior (20%). El hallazgo más frecuente en la radiografía de tórax es ensanchamiento mediastinal (sensibilidad de 77% y especificidad de 66%) y neumomediastino (especificidad de 100%).5
La tomografía de tórax es considerada la modalidad de elección, delimita la localización y extensión de la patología, ayudando a la decisión clínica cuando los pacientes requieren intervención quirúrgica inmediata y que no pueden ser manejados conservadoramente demostrando la asociación pleural y enfermedad parenquimatosa.
La incidencia de mediastinitis como complicación de operaciones cardíacas está entre 0.4 y 5% con una alta mortalidad entre 27 y 50% dependiendo de la extensión del proceso infeccioso.3
Las infecciones del tracto respiratorio son causas raras de mediastinitis. Sin embargo, las infecciones orofaríngeas, tales como amigdalitis, angina de Ludwig y absceso retrofaríngeo, son causa de preocupación puesto que tienden a diseminarse a lo largo de los planos fasciales. Estas infecciones pueden ser causa de mediastinitis necrotizante. El espacio parafaríngeo lateral es un punto de transferencia de infecciones originadas en mandíbula, glándulas parótidas, tonsilas y celulitis de los espacios sublingual y submaxilar.3,6
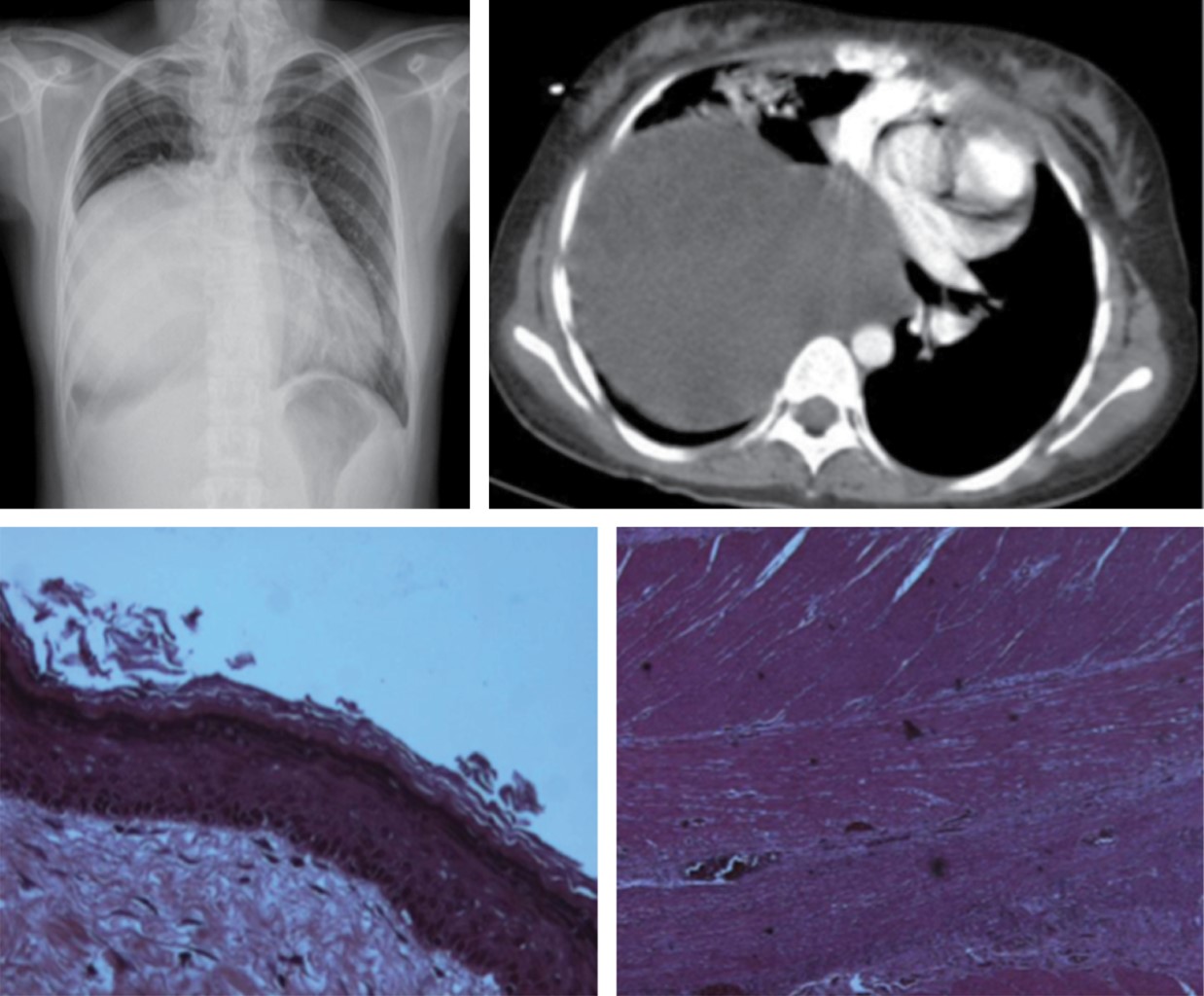
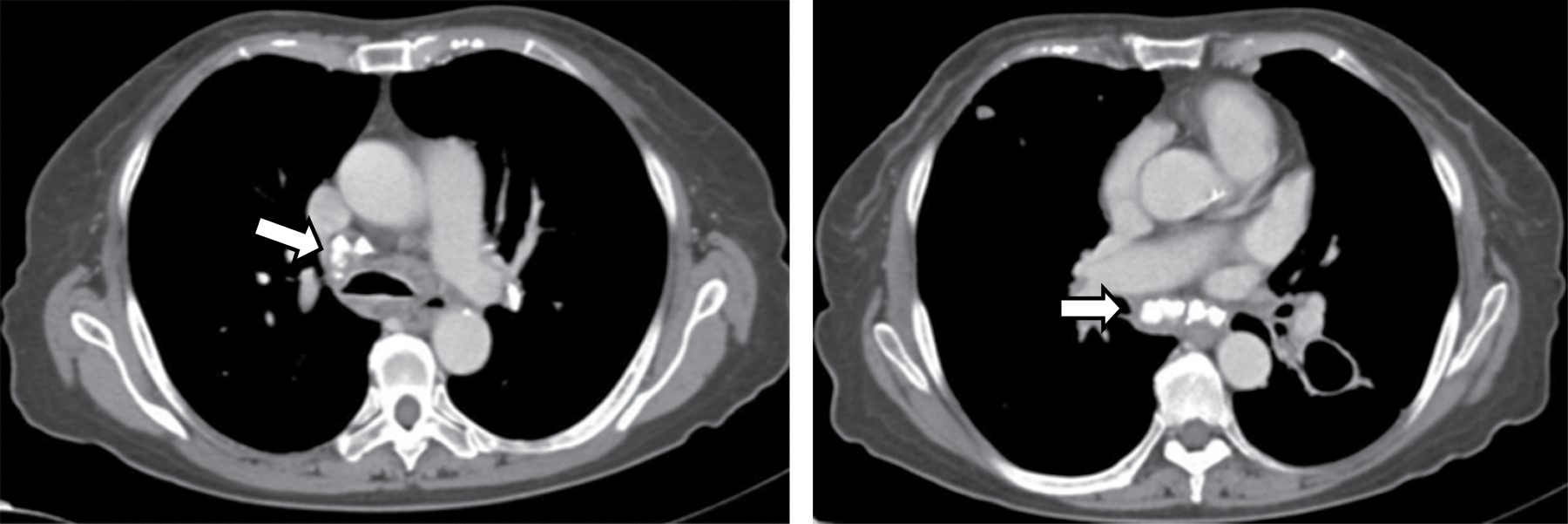
Los hallazgos tomográficos incluyen colecciones líquidas, gas en el mediastino, incremento en la atenuación de la grasa mediastinal, ensanchamiento mediastinal, derrame pleural, derrame pericárdico y presencia de linfadenopatía, en asociación con anormalidades periesternales tales como edema de tejidos blandos, separación esternal con resorción ósea marginal, esclerosis y osteomielitis (Figura 2). Los primeros dos hallazgos son caracterizados en la literatura como altamente positivos.7
Las colecciones mediastinales de 20 UH o menos es indicador de la presencia de contenido líquido; sin embargo, densidades altas sugieren la presencia de sangre que no excluye la presencia de una infección concomitante.
El diagnóstico diferencial de colecciones líquidas loculadas incluyen los seromas posquirúrgicos, los cuales muestran ausencia de realce de su pared con el medio de contraste. Aunque, las colecciones líquidas de mediastinitis pueden no presentar realce si se presentan dentro de la primera semana posoperatoria.
La TC realizada hasta el día 15 después de la cirugía presenta una baja especificidad debido al breve período transcurrido. Entonces, los hallazgos patológicos son difíciles de diferenciar de aquéllos esperados en el período posoperatorio en estos tipos de procedimientos. Los síntomas posquirúrgicos frecuentes tales como fiebre o dolor torácico pueden justificar un estudio tomográfico para la investigación de mediastinitis.
c. Mediastinitis crÓnica(mediastinitis esclerosante o fibrosante)
La mediastinitis fibrosante es definida como infiltración fibrótica difusa a través del mediastino anterior, medio y posterior. Los organismos son difíciles de demostrar, y los cultivos son usualmente negativos. La brecha de diagnósticos diferenciales incluye histoplasmosis, tuberculosis, coccidioidomicosis, actinomicosis, sarcoidosis, blastomicosis, sífilis y varias enfermedades malignas (carcinoma, sarcoma, mesotelioma y linfoma).
El tejido fibroso pude proliferar dentro del mediastino como una consecuencia de infección, usualmente histoplasmosis. La mediastinitis esclerosante pude estar relacionada con vasculitis sistémicas y puede tener una patogénesis inmunológica. También se ha reportado en enfermedad autoinmune como Behcet, fiebre reumática, terapia con radiación, trauma y drogas como metisergida. Además, puede ocurrir en asociación con otros desordenes fibroinflamatorios tales como fibrosis retroperitoneal, colangitis esclerosante, tiroiditis de Riedel y pseudotumor orbitario.
Las neoplasias que frecuentemente producen fibrosis y entonces pueden incluirse en los diagnósticos diferenciales incluyen linfoma no Hodgkin esclerosante y la variante esclerosante nodular de la enfermedad de Hodgkin.
Los síntomas están causados por obstrucción de la vena cava superior, esófago, tráquea, bronquio o venas pulmonares, hipertensión arterial pulmonar por compresión directa de las arterias pulmonares, o secundario a compresión venosa pulmonar.8
Aproximadamente 30% mueren por complicaciones ocasionadas por obstrucción y fibrosis.9 El peor pronóstico está relacionado con la afectación bilateral o carinal. Es la causa más común de síndrome de vena cava superior de origen benigno. La obstrucción de la vía aérea central es con mucho la manifestación típica de mayor frecuencia en los pacientes con mediastinitis fibrosante que presentan tos y disnea. Las causas de muerte son infección recurrente, hemoptisis, o cor pulmonale.
La mediastinitis fibrosante se manifiesta como ensanchamiento mediastinal no específico, con distorsión y obliteración de las interfases mediastinales reconocibles o líneas. El mediastino medio es el más frecuentemente afectado, de manera particular las regiones subcarinal y paratraqueal derecha. Las calcificaciones dentro del mediastino o hilios se ven en 86% de los pacientes.10
La afectación de la vía aérea central puede resultar en atelectasias segmentarias o lobares o neumonía recurrente en las porciones afectadas del pulmón. El área de estrechez usualmente ocurre a nivel de la carina y en la mayoría de los casos en ambos bronquios.
La obstrucción arterial pulmonar es típicamente unilateral y puede resultar en una disminución apreciable en tamaño y cantidad de vasos y regiones localizadas de oligohemia en los segmentos afectados. La obstrucción venosa se manifiesta radiológicamente con hallazgos de hipertensión venosa pulmonar localizada, manguitos peribronquiales, engrosamiento septal o edema localizado.
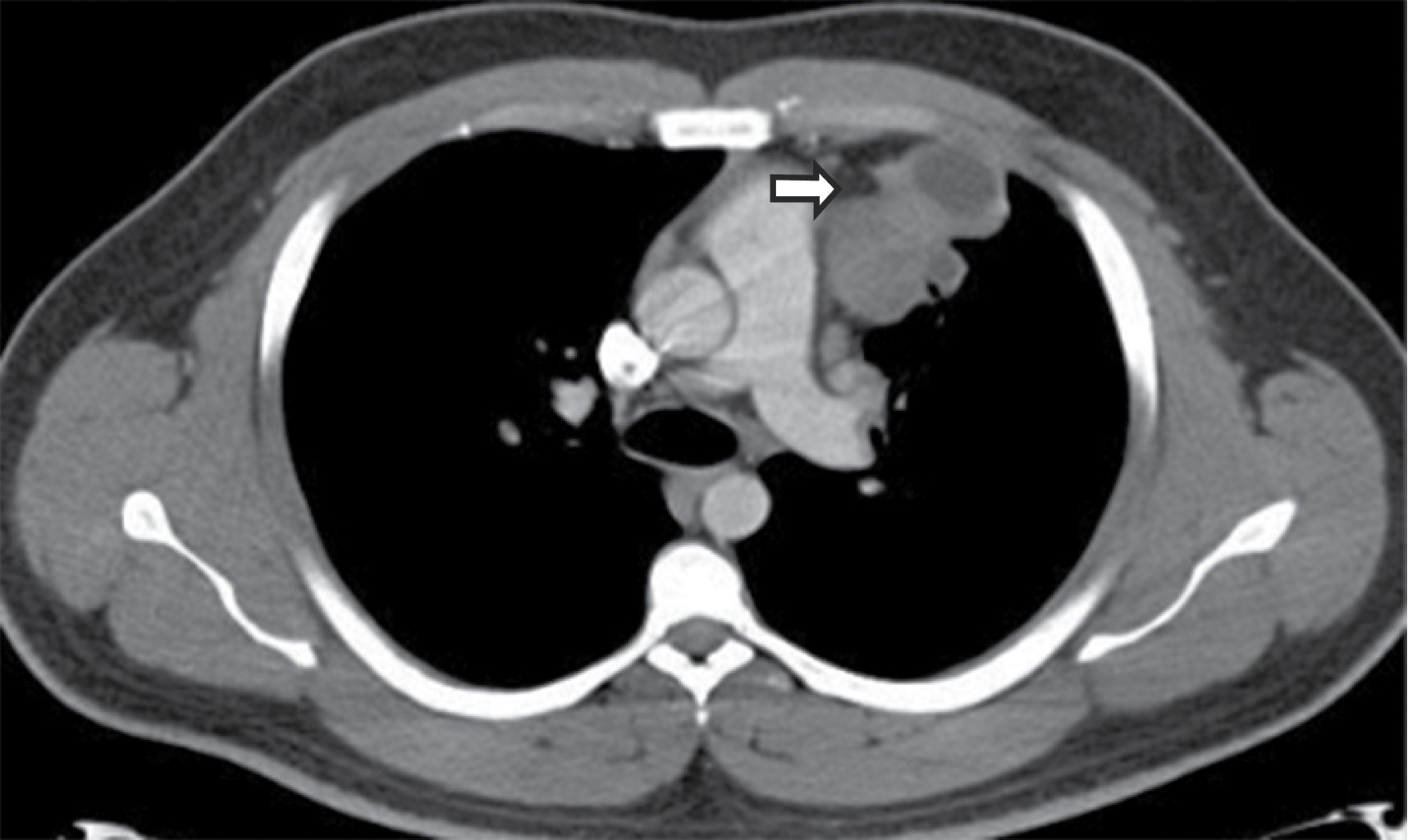
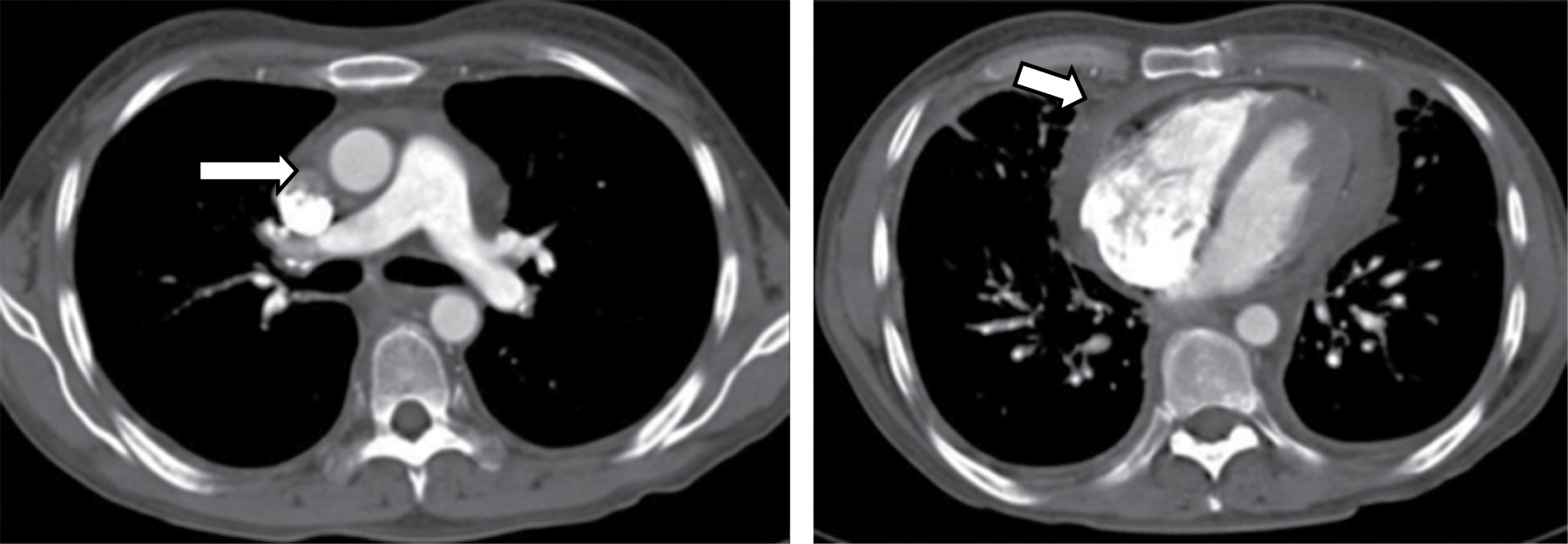
En la TC, típicamente se manifiesta como masas de atenuación de tejidos blandos que obliteran planos grasos mediastinales y encasilla o invade estructuras adyacentes. Sherrik y colaboradores8 identificaron dos patrones de invasión tomográfica: un patrón focal y un patrón difuso. El patrón focal (Figura 3) visto en 82% de los casos, se manifiesta como una masa con atenuación de tejidos blandos que con frecuencia calcifica (63%) y usualmente se localiza en las regiones paratraqueal derecha o subcarinal o en el hilio. El patrón difuso (Figura 4), visto en 18% de los casos como una masa infiltrante no calcificada que afecta múltiples compartimentos mediastinales. El patrón difuso ocurre en el estadio de otros desórdenes fibrosantes idiopáticos tales como fibrosis retroperitoneal.
El grado de realce es variable y es útil para describir encasillamiento u obstrucción de arterias pulmonares y venas. Reconstrucciones en dos o tres dimensiones pueden facilitar el abordaje quirúrgico o terapia local de estas lesiones.
La obstrucción venosa frecuentemente resulta en anormalidades parenquimatosa visible en la TC, tales como regiones focales o difusas de incremento de la atenuación parenquimatosa focal o difusa, atenuación en vidrio deslustrado, y engrosamiento septal interlobular.
La TC también ayuda a evaluar el sitio, longitud y severidad de estenosis de la vía aérea. La invasión esofágica por mediastinitis fibrosante es mejor demostrada por esofagografía. La unión de los tercios superior y medio del esófago es frecuentemente afectado, aunque la invasión extensa también puede ocurrir. El segmento afectado del esófago es usualmente adyacente a las regiones invadidas de la tráquea o bronquios principales. Los hallazgos típicos incluyen estrechez circunferencial y estenosis de grandes segmentos.
La IRM presenta características desde aspecto de masa heterogénea e infiltrativa en secuencias ponderadas en T1, hasta zonas de hiperintensidad e hipointensidad visualizadas en imágenes potenciadas en T2. Se considera que estas zonas hiperintensas en T2 están relacionadas con áreas donde hay inflamación más activa, mientras que esas áreas hipointensas en T2 representan zonas de fibrosis y calcificaciones; con medio de contraste paramagnético, se puede observar un realce heterogéneo del mediastino afectado.
2. Lesiones de tipo congénito
a. Linfangiomatosis
Es una proliferación difusa de vasos linfáticos en múltiples sitios. Es más común en niños. El mediastino puede estar afectado como el pulmón y la pleura, presentan quilotórax. En 60% de los casos está presente al nacimiento y en 90% el diagnóstico se realiza durante el primer o segundo año de vida.11
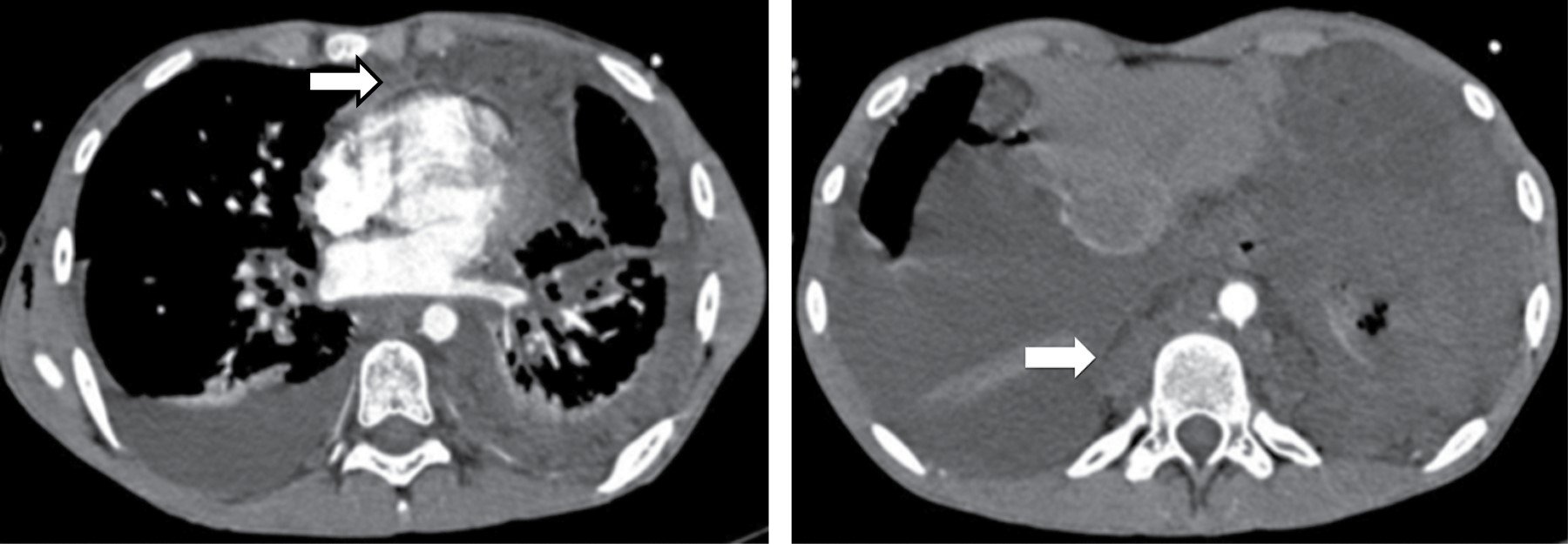
Los hallazgos radiológicos son: ensanchamiento mediastinal generalizado en tomografía con incremento en la atenuación de la grasa mediastinal (similar a la del agua). Una masa focal no es visible. La afectación puede estar asociada con engrosamiento septal interlobular. El engrosamiento pleural o derrame pleural es visto en casi todos los pacientes (Figura 5).
3. Lesiones adquiridas inflamatorias no infecciosas
a. Neumomediastino
Fue descrito en 1819 por Laennec. Macklin describió la fisiología del neumomediastino en 1939.12 El neumomediastino se manifiesta por líneas lucentes o burbujas de gas que delimitan estructuras mediastinales, eleva la pleura mediastinal y frecuentemente se extiende al cuello o pared torácica.
Los hallazgos básicamente dependen de la delimitación de las estructuras anatómicas por el aire tanto radiológicamente como en TC. Si hay suficiente aire, el timo puede estar elevado produciendo el signo del "timo volando". El aire anterior al pericardio (neumopericardio) es una manifestación frecuente y requiere una vista lateral de tórax para el diagnóstico. El aire que rodea la arteria pulmonar o sus ramas principales pueden resultar en un anillo alrededor (signo de la arteria). Cuando hay aire adyacente a las ramas principales de la aorta ambos lados de los vasos son delimitados; el aire mediastinal delimita el lado medial, y los márgenes aireados del pulmón el lado lateral ("signo de la arteria tubular").
Ocasionalmente, el aire puede estar frente a un bronquio importante, permitiendo la clara distinción de la pared bronquial produciendo el "signo del doble contorno de la pared bronquial". El diafragma continuo es producido por aire atrapado posterior al pericardio, el cual da apariencia de una colección continua de aire en la radiografía anteroposterior. El aire del mediastino puede extenderse lateralmente entre la pleura parietal y el diafragma produciendo el signo extrapleural.
También el aire puede migrar al mediastino dentro del ligamento pulmonar para romper al esófago distal (Figura 6). Otros nombres de neumomediastino incluyen el signo de "V de Naclerio", en la cual el gas delimita el margen de la aorta descendente y se extiende lateralmente entre la pleura parietal y el hemidiafragma izquierdo medial. Aunque este hallazgo fue originalmente descrito en asociación con ruptura esofágica, éste no es específico de otra condición. Un segundo "signo V" está formado por gas que delimita el margen superior de las venas braquiocefálicas en su confluencia.
b. Hemorragia mediastinal
El hematoma de mediastino anterior puede ocurrir como una secuela de ruptura de una vena mediastinal (tal como la vena mamaria interna) después de trauma o cateterismo de arterias coronarias. Puede también verse con daño aórtico por trauma cerrado, como en un accidente de vehículo de motor. Además, se ha reportado que el hematoma en el mediastino anterior ocurre espontáneamente en pacientes que reciben hemodiálisis.2
La TC demuestra una colección líquido, la cual tiene una alta atenuación y puede o no tener densidades de aire en su interior. El edema de tejidos blandos en la pared torácica, fractura esternal o costillas y otros hallazgos son debido a trauma y pueden verse en estos pacientes. Los pseudoaneurismas pueden ser cuidadosamente excluidos en casos de hematoma mediastinal anterior; por tanto, cualquier evaluación del tórax en el paciente con trauma debe realizarse con administración de bolo de material de contraste endovenoso.
Cuando existe sospecha de hemorragia mediastinal en IRM podemos visualizar una lesión tipo masa con aumento de señal en imágenes potenciadas en FLAIR (fluid attenuated inversion recovery, por sus siglas en inglés), que no pierde la intensidad de señal en secuencias con supresión grasa, y restricción de señal en secuencias de difusión, lo que expresa diferentes estadios de la hemorragia.
c. Hernia hiatal
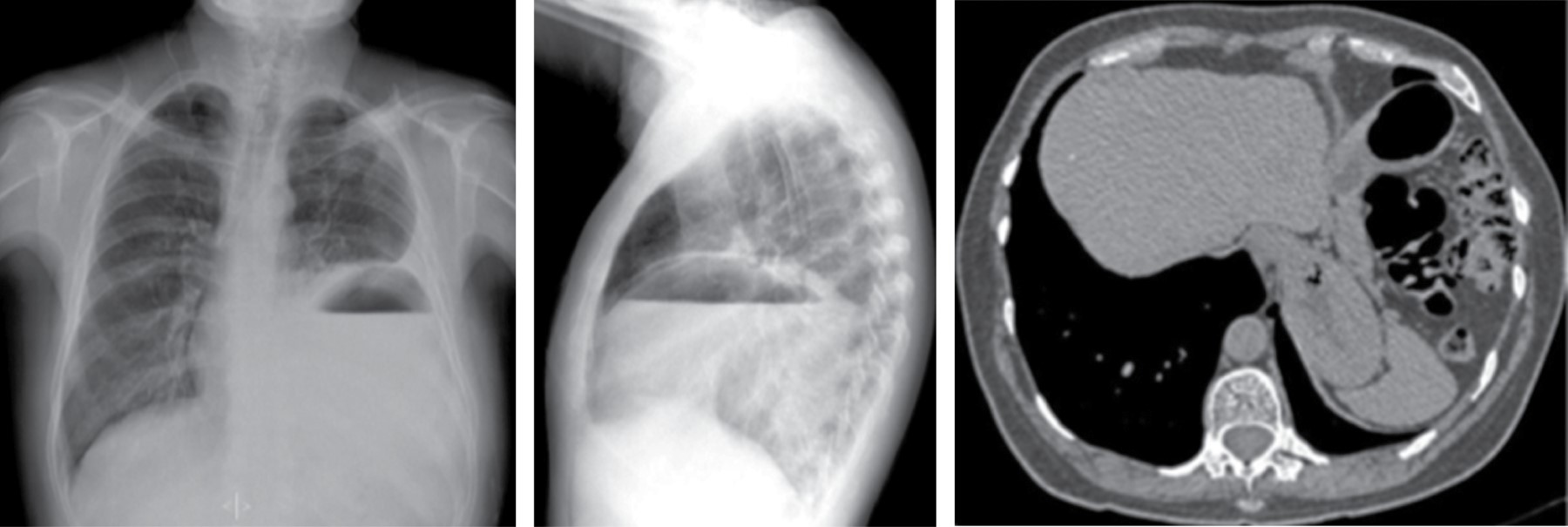
El hiato esofágico está formado por la decusación de fibras musculares originadas del diafragma alrededor de esófago inferior. Las hernias por deslizamiento corresponden a 90% de ellas, el restante 10% son hernias paraesofágicas.10
En un paciente con hernia hiatal por deslizamiento, la anormalidad más común identificada es la dehiscencia de la crura diafragmática y estiramiento del ligamento frenoesofágico. Estos hallazgos se manifiestan como ensanchamiento del hiato esofágico identificado cuando los márgenes mediales de la crura diafragmática no están estrechamente opuestos. La medida actual del ancho estándar del hiato esofágico, se define como la distancia entre los márgenes mediales de la crura, tiene en promedio una medida de 10.7 mm con un ancho máximo de 15 mm.
Las hernias hiatales por deslizamiento están comúnmente asociadas con un incremento aparente en la grasa mediastinal que rodea el esófago distal secundaria a la herniación del omento, a través del ligamento frénico-esofágico. Radiológicamente, la presencia de una masa mediastinal con nivel hidroaéreo en su interior (Figura 7), permite el diagnóstico certero de hernia hiatal, puede extenderse a la derecha, izquierda o bilateralmente, desplaza el receso acigoesofágico. Los hallazgos tomográficos con un hiato esofágico ancho, visualización directa de contenido abdominal, identificación de la unión esófago gástrica, pueden asociarse a atelectasia, consolidación por microaspiración de contenido gástrico.
El principal diagnóstico de diferencias es la hernia de Bochdalek, que ocurre a través del remanente del canal pleuroperitoneal.
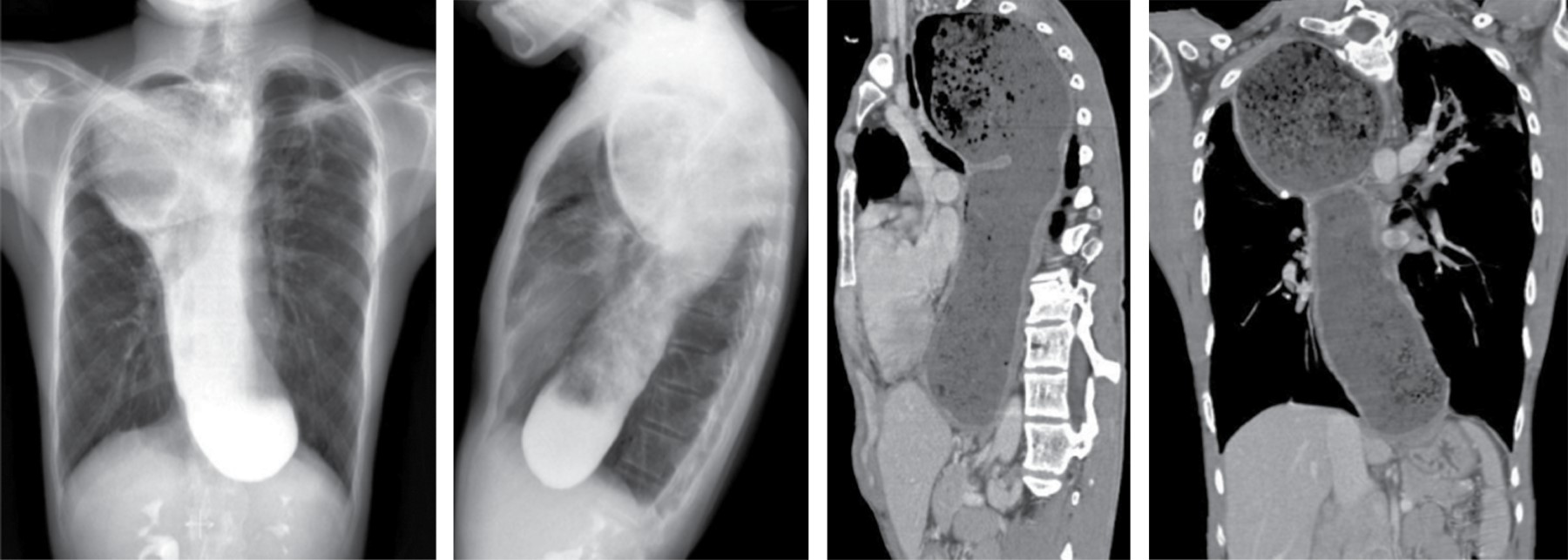
d. DilataciÓn esofÁgica
Puede ocurrir con esofagitis y estenosis, carcinoma esofágico u otros tumores, mediastinitis fibrosante, esclerodermia, acalasia y leiomiomatosis. La marcada dilatación puede resultar en una masa mediastinal aparente en las radiografías. En pacientes con dilatación esofágica conocida, la tomografía puede usarse en la identificación de la masa (Figura 8).
La dilatación esofágica en acalasia y esclerodermia están usualmente asociados con grosor de la pared normal. Un nivel aire-líquido y comida retenida pude ser visible en pacientes con acalasia, estenosis o carcinoma, pero es menos común con esclerodermia. La dilatación esofágica está presente en 80% de los pacientes con esclerodermia y frecuentemente son asintomáticos.
Pocas descripciones existen sobre la aplicación de IRM en el diagnóstico de las patologías que afectan al esófago, pero con el advenimiento de la adquisición en tiempo real se han podido evidenciar algunos hallazgos como lo son el clásico signo del pico de pájaro en la acalasia, la dilatación del esófago, el diámetro del esfínter esófago y trastornos de la motilidad visualizando la dinámica del tránsito del bolo o de la saliva.
e. Lipomatosis mediastinal
Es una condición benigna en la que cantidades abundantes de grasa histológicamente normal, no encapsulada, se acumula en el mediastino. Puede asociarse con síndrome de Cushing, tratamiento esteroideo u obesidad. No presenta síntomas. Es relativamente común y es frecuentemente detectada en paciente con tomografía de tórax.
El exceso de depósito de grasa es más prominente en el mediastino superior resultando en ensanchamiento mediastinal liso como muestra la radiografía de tórax y superficies pleurales convexas o abultadas en tomografía. La compresión traqueal o desplazamiento están ausentes. Menos comunes que la grasa se acumule en los ángulos cardiofrénicos y regiones paraespinales.
En pacientes con lipomatosis, la grasa debe aparecer homogéneamente de baja atenuación, delimitando drásticamente los vasos y ganglios mediastinales.
Entre los diagnósticos diferenciales se encuentran las masas mediastinales de contenido graso, así como las lesiones focales de contenido graso como la necrosis grasa mediastinal, caracterizada por mostrar un nido de atenuación grasa yuxtapericárdica rodeada de tejido inflamatorio, es el análogo de la apendagitis epiploica en abdomen, se acompaña de derrame pericárdico y atelectasias adyacentes. La necrosis grasa mediastinal ocurre con frecuencia en hombres de 40 a 50 años de edad, es autolimitada, los síntomas son similares a los percibidos en tromboembolia pulmonar e infarto agudo al miocardio, desaparecen en 48 a 72 horas.13 Se trata de grasa histológicamente normal, muy fácil identificarla en estudios de resonancia magnética, se observa aumento de intensidad de señal en secuencias de T1 y T2, con similitud a la grasa subcutánea cuando es comparada.
4. Lesiones quísticas y pseudoquÍsticas del mediastino
Los quistes mediastínicos forman un grupo de lesiones benignas y poco comunes de naturaleza congénita e inflamatoria, suponen entre 20 y 32% de todas las masas mediastínicas primarias.14 Incluyen distintas entidades patológicas con características clínicas y radiológicas solapadas. Se observan tanto en la población adulta como en la infantil y su clasificación se basa en la causa.
a. Quistes broncogÉnicos
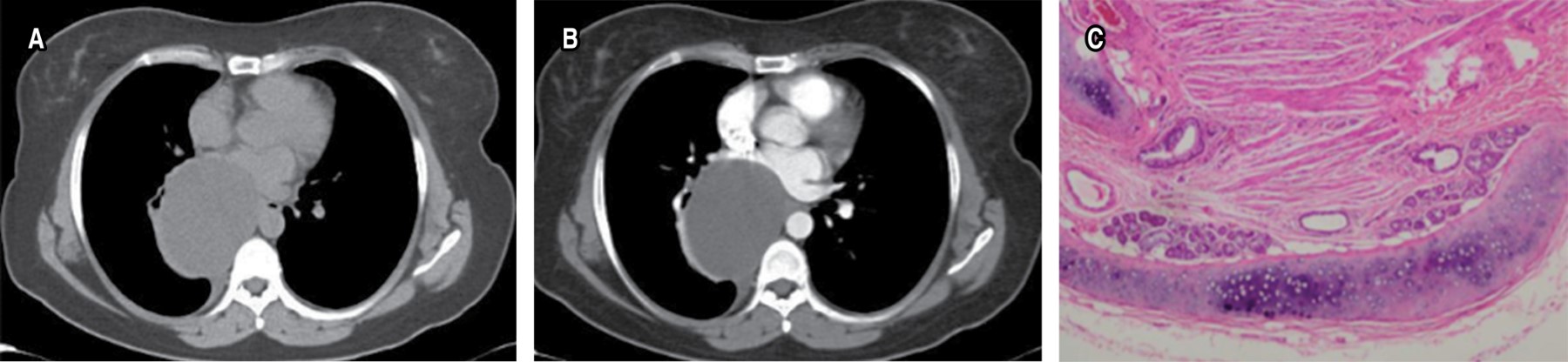
Los quistes broncogénicos constituyen 50-60% de todas las lesiones quísticas mediastínicas Este tipo de quistes se encuentra a veces junto a otras malformaciones pulmonares congénitas, tales como el secuestro pulmonar y el enfisema lobular, llamándolas así malformaciones híbridas.15
Los quistes pueden tener líquido claro, seroso o material mucoide. Ocurren en cualquier parte del mediastino, pero frecuentemente cerca de la carina en el mediastino medio o posterior. Menos frecuente aparecen en el parénquima, pleura o diafragma. Están frecuentemente conectados por tejido fibroso con la tráquea o bronquio. Los quistes son esféricos y usualmente uniloculares, pero pueden ser multiloculares. Tienen una pared delgada con una superficie externa lisa y un revestimiento interno trabeculado.
En la TC un quiste broncogénico aparece como masa única lisa, redonda o elíptica con una pared imperceptible y atenuación uniforme (Figura 9). El valor, en unidades Hounsfield, puede ser mayor de 100 UH si tienen un nivel de proteína elevado y oxalato de calcio en un quiste mucoide. El aire dentro del quiste sugiere infección y comunicación con la vía aérea.
En IRM, en T2 los quistes broncogénicos presentan aumento de señal por su contenido líquido; en imágenes potenciadas en T1 se observa variación en el patrón de señal, debido a la presencia de contenido proteínico, hemorrágico o mucoso en el interior del quiste, incluso hasta la presencia de nivel líquido-líquido.
b. Quiste de duplicaciÓn entÉrica
Los quistes entéricos mediastinales, también llamados quistes de duplicación entérica, son quistes esofágicos o gastroentéricos. Son principalmente diagnosticados en niños menores de 15 años de edad. Un predominio por el sexo masculino se ha descrito. Los pacientes tienen síntomas respiratorios, otros síntomas presentes incluyen disfagia, tos y vómito. Los quistes cubiertos por epitelio gástrico pueden ulcerarse y perforarse. Estos quistes son diferenciados de los broncogénicos por la localización, ausencia de cartílago y la presencia de muscularis propia. La naturaleza del quiste no puede determinarse algunas veces debido a la ausencia de las características distintivas.
Son reportados frecuentemente en asociación con malformaciones de las vértebras torácicas y cervicales. Son visualmente idénticos a los quistes broncogénicos, excepto que la pared de la lesión es gruesa y se encuentra en contacto con el esófago (Figura 10), están localizados en el mediastino posterior cerca del esófago, típicamente en la posición retrocardíaca. En imágenes ponderadas en T1, mediante resonancia magnética se observan hipointensos, mientras que en imágenes potenciadas en T2 son hiperintensos y, en ocasiones, se identifican niveles líquido-líquido.
c. Quistes celÓmicos
Los quistes pericárdicos o celómicos están originados en el desarrollo embriológico de las membranas pleuropericárdicas, algunos están adheridos por un pedículo. Son usualmente reportados en adultos, pero también pueden aparecer en niños, muchos pacientes son asintomáticos. Los quistes tienen tejido fibrovascular con una pared lisa y delgada, contienen líquido, son esféricos y uniloculares. El contenido de quiste es acuoso claro o color paja. Están delimitados por una placa o lámina de células mesoteliales cuboidales soportadas por tejido conectivo laxo. Los quistes celómicos pueden ser tratados quirúrgicamente o por aspiración percutánea del contenido.15
Usualmente se originan en el ángulo cardiofrénico, son más frecuentes en el ángulo derecho que el izquierdo. Algunos están en el mediastino superior y conectados con el pericardio. En la TC, pueden verse como masas bien delimitadas, uniloculares, ovales o redondas o triangulares y pueden tener 30 cm de diámetro, la atenuación es similar a la del agua. En la IRM presentan similitud de hallazgos a las demás lesiones quísticas del mediastino.
d. Quiste hidatÍdico
Son lesiones quísticas adquiridas, representan 0.1% de todos los quistes mediastinales. Están compuestos de una cápsula fibrosa: periquiste. El quiste verdadero tiene una pared delgada compuesta por dos capas adherentes, el endoquiste laminado y endoquiste de tapizamiento delicado, de los cuales cuelgan los quistes hijos. Tienen predilección por el mediastino anterior y se muestran como lesiones quísticas con quistes hijos (Figura 11).
En la IRM los hallazgos son muy característicos, el periquiste es hipointenso en T1 por su componente fibroso. El quiste madre o verdadero es de intensidad de señal intermedia en T1 y el quiste hijo tendrá menor intensidad de señal en T1 que la matriz del quiste madre. En imágenes potenciadas en T2, el periquiste permanecerá hipointenso, y en T2 los quistes madre e hijos presentarán la misma intensidad de señal alta.
e. Quistes linfÁticos
El linfangioma quístico o higroma quístico es una lesión quística de vasos linfáticos. Los quistes del conducto torácico pueden tener varias localizaciones mediastinales: por debajo de la vena ácigos en el mediastino posterior, por encima del arco aórtico, a nivel del hilio, en el área epifrénica y por encima del corazón. Pueden medir 15 cm en diámetro o más. La apariencia microscópica es característica de tejido fibroso conectivo con células endoteliales. En la TC, el linfangioma típicamente aparece como una masa multiloculada, de márgenes lisos con atenuación homogénea similar al agua. En la IRM en T1 y T2 se identifica la adecuada caracterización de septos de forma serpentiginosa o vascular en su interior.
f. Pseudoquiste pancreÁtico
El alcoholismo es un factor común en adultos y en los niños es trauma. En muchos casos, el pseudoquiste se extiende del páncreas al mediastino posterior a través del hiato esofágico. Menos común, puede penetrar a través del hiato aórtico, foramen de Morgagni o una erosión diafragmática.
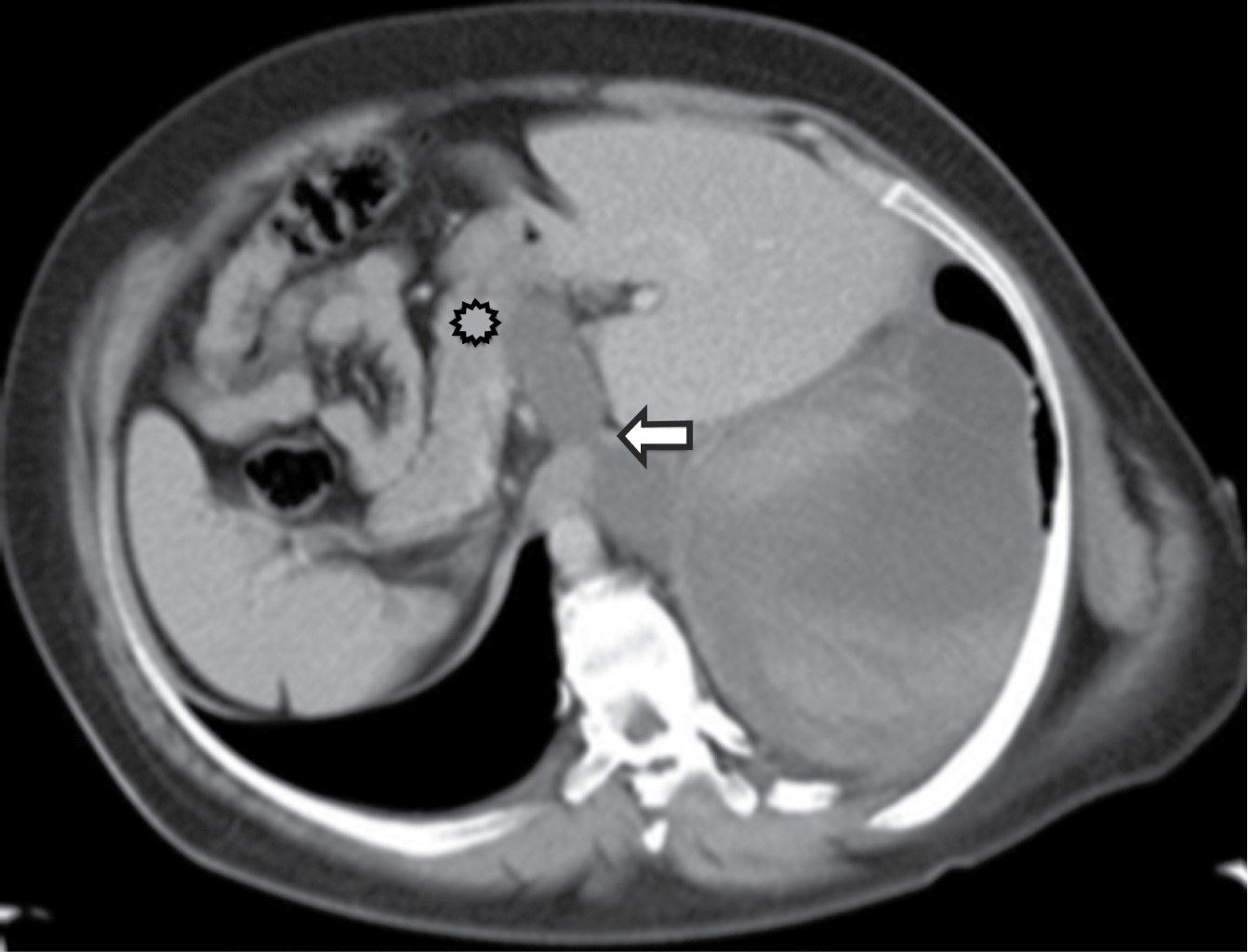
Representa una colección encapsulada de secreciones pancreáticas, sangre y material necrótico. Siempre ocurre en la parte inferior de mediastino posterior, ganando acceso del tórax por la vía de hiato esofágico o aórtico. La tomografía muestra un quiste de pared delgada, baja atenuación en el mediastino posterior o adyacente a la cavidad torácica asociado con compresión o desplazamiento del esófago, pueden ser hiperatenuantes dependiendo de si hay hemorragia o infección (Figura 12).
Conclusión
Los límites teóricos de los compartimentos mediastinales no son tan claros, y la identificación de las relaciones anatómicas estrechas de una masa es frecuentemente instructiva.
En la mayoría de los casos, el uso inicial de la radiografía de tórax instruye sobre el siguiente método diagnóstico ante la sospecha de una anormalidad mediastinal visible; sin embargo, la tomografía es una herramienta que en la mayoría de los casos es diagnóstica en el contexto de una lesión no neoplásica del mediastino, en el seguimiento a corto y largo plazo para el manejo clínico y tratamiento.
Existen varias pistas en el diagnóstico diferencial, la mayoría de las veces basado en el conocimiento clínico previo.
Agradecimientos
Departamento de Anatomía Patológica, Instituto Nacional de Enfermedades Respiratorias Ismael Cosío Villegas, Ciudad de México.
AFILIACIONES
1Instituto Nacional de Enfermedades Respiratorias Ismael Cosío Villegas, Ciudad de México.Conflicto de intereses: los autores declaran no tener conflicto de intereses.
REFERENCIAS
Gürsoy S, Ozturk A, Ucvet A, Erbaycu AE. Lesiones quísticas primarias y benignas del mediastino en el adulto: espectro clínico y tratamiento quirúrgico. Arch Bronconeumol [Internet]. 2009;45(8):371-375. Disponible en: https://www.archbronconeumol.org/en-benign-primary-cystic-lesions-mediastinum-articulo-S1579212909729349