Introducción
La neumonía intersticial linfoide (NIL) es un trastorno linfoproliferativo poco común en el tejido intersticial pulmonar catalogado como una enfermedad rara según la American Thoracic Society y la European Respiratory Society. Dentro de su abordaje diagnóstico es necesario utilizar múltiples herramientas, entre las que destacan los estudios de imagen (rayos X, tomografía computarizada, etc.) y los estudios histopatológicos. Esta enfermedad es conocida por los hallazgos de un infiltrado linfocitario que crea un ensanchamiento de los septos interlobulillares y alveolares1, comúnmente relacionada con trastornos autoinmunitarios.
El caso presentado describe a una paciente de 40 años, sin factores de riesgo relevantes, que desarrolló neumotórax recurrentes como forma atípica de presentación de la enfermedad, lo que resalta la importancia de su cuadro clínico. Durante su desenlace se dio tratamiento convencional para el neumotórax, así como para sus diagnósticos diferenciales principales sospechados, que fueron linfangioleiomiomatosis y enfermedad bullosa2. Posteriormente se redirigió el tratamiento al diagnóstico final (NIL).
Caso clínico
Mujer de 40 años, sin antecedentes de importancia para el caso. Inicia su padecimiento en septiembre de 2023 con dolor torácico de instauración súbita mientras dormía, con una puntuación en la escala visual analógica de 8/10. El dolor era de tipo transfictivo con irradiación torácica anteroposterior, sin identificar un desencadenante claro. Se precipitaba con los grandes esfuerzos y la respiración. Niega tos, disnea, palpitaciones, síncope, sudoración, náuseas y fiebre.
Fue valorada por un médico particular, quien indicó manejo con tratamiento sintomático, sin mejoría aparente. Posteriormente acudió a una institución de salud, donde se le diagnosticó neumotórax derecho de 100% mediante estudio de imagen. Se realizó intervención con catéter pleural de bajo calibre3, logrando la resolución del cuadro sin realizar abordaje diagnóstico.
En enero de 2024 presentó un nuevo episodio de neumotórax derecho, por lo que acudió a una unidad privada donde se le colocó un catéter pleural de bajo calibre y se le realizó pleurodesis química sin complicaciones, con resolución del cuadro. Sin embargo, 3 meses después presentó un tercer neumotórax derecho, motivo por el cual acudió a nuestra unidad. Se manejó de nuevo con catéter pleural de bajo calibre, logrando la resolución en 48 horas (Fig. 1A). La paciente solicitó el alta voluntaria tras la resolución del cuadro; sin embargo, 13 días después presentó un nuevo neumotórax derecho (Fig. 1B). Ante la recurrencia, se decidió intervención con catéter pleural de bajo calibre para resolver el neumotórax y hospitalizar a la paciente con el objetivo de realizar un abordaje diagnóstico ante la sospecha de probable linfangioleiomiomatosis. Se inició tratamiento empírico con sirolimus a dosis de 1 mg cada 24 horas por vía oral y budesónida/formoterol 160/4.5 µg en inhalador (1 inhalación cada 12 horas). Cuatro días después de su ingreso presentó un nuevo neumotórax derecho. Se solicitó tomografía computarizada pulmonar simple, en la cual se evidenció la presencia de aproximadamente 15 formaciones quísticas a diferentes niveles (Fig. 1C a E). Los estudios de laboratorio no mostraron alteraciones relevantes para el caso (Tabla 1).
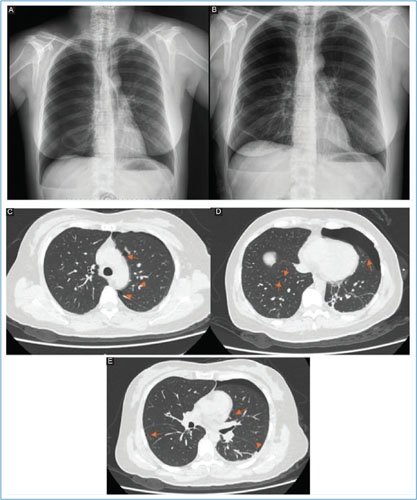
Figura 1. A: se observa neumotórax espontaneo derecho B: se destaca expansión pulmonar derecha con catéter por válvula de Heimlich C: se destacan presencia de múltiples bullas pulmonares D: presencia de neumotórax izquierdo con múltiples bullas en ambos pulmones E: presencia de bullas a nivel basal pulmonar bilateral.
Se tomó una muestra de una lesión quística para estudio histopatológico. Posteriormente, se llevó a cabo pleurodesis y colocación de una sonda pleural a succión de 28 Fr, con buena evolución. La sonda fue retirada a las 48 horas. La paciente permaneció en vigilancia durante 5 días posteriores al retiro, sin presentar nuevo episodio de neumotórax espontáneo. El estudio histopatológico reportó lesiones sugerentes de NIL (Fig. 2). Se suspendió el tratamiento con sirolimus y se inició manejo con esteroides sistémicos e inhalados. Hasta la fecha, la paciente ha mostrado una evolución favorable sin nuevos episodios de neumotórax espontáneo, y continúa en abordaje por probable patología autoinmunitaria agregada.
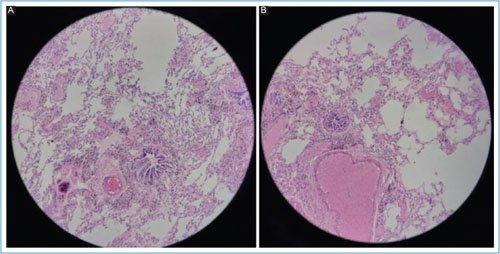
Figura 2. Biopsia pulmonar en paciente con diagnóstico de neumonía intersticial linfoide. A: se observa engrosamiento del intersticio alveolar por un infiltrado linfoide difuso con disposición peribronquiolar y perivascular, asociado a la presencia de centros germinales reactivos. También se identifican áreas de ocupación parcial de los espacios alveolares por células inflamatorias. B: infiltrado linfoplasmocitario más prominente en el intersticio con formación de folículos linfoides bien organizados. Destaca la preservación relativa de la arquitectura pulmonar y la ausencia de necrosis o granulomas, hallazgos característicos de la NIL.
Discusión
Se presenta un caso clínico en el cual se diagnostica una patología poco común en el ámbito médico, de la cual queda mucho por descubrir en cuanto a su etiología y tratamiento, que permanecen inciertos. La paciente muestra una presentación clínica rara dentro de las patologías pulmonares por NIL al presentar un total de cinco neumotórax espontáneos en menos de 6 meses, haciéndolo un caso de importancia para su estudio. La paciente no mostró alteraciones laboratoriales ni tenía antecedentes relevantes que ayudaran a probables sospechas diagnosticas, lo cual suponía un reto diagnóstico. Por los neumotórax recurrentes, la edad de la paciente y sin otra información relevante, se sospechó primeramente una enfermedad linfoproliferativa, como linfangioleiomiomatosis (una enfermedad rara), la cual se caracteriza por neumotórax recurrentes como presentación clínica4, y por ello se inició tratamiento a base de sirolimus. Al corregir el diagnóstico por método histopatológico, se corrigió el tratamiento. Actualmente no existe un tratamiento específico para la NIL, por lo que es una patología difícil de controlar y de tener un seguimiento continuo5.
Al ser la NIL una enfermedad poco común, no se conocen con exactitud su prevalencia y su incidencia6. Según la literatura, representa menos del 1% de todas las enfermedades pulmonares, haciendo que el caso presentado sea de importancia. Se sabe que tiene una tendencia de presentación alrededor de los 40 años de edad y predilección por las mujeres (relación 2.75:1)7. Los datos actuales provienen en su mayoría de estudios retrospectivos y reportes de casos aislados, lo que limita nuestra comprensión sobre su prevalencia y su incidencia reales en diferentes poblaciones. Se comenta que la sintomatología común de la NIL es disnea en ascenso con tos seca, acompañada en ocasiones de dolor de tipo pleurítico y síntomas sistémicos como fiebre, pérdida de peso, fatiga y sudoración nocturna. En ocasiones es asintomática y se establece el diagnostico de manera incidental7. Se hace poca referencia a la aparición de neumotórax, siendo nuestro caso una forma muy atípica de presentación en comparación con la literatura actual.
El abordaje diagnóstico requiere estudios de imagen como la tomografía computarizada pulmonar, la cual muestra características de lesiones quísticas, imagen en vidrio despulido, etc. Entre los diagnósticos diferenciales, la histiocitosis de células de Langerhans muestra quistes irregulares, con paredes gruesas y de predominio en los lóbulos superiores, con nódulos centrolobulillares. Esta distribución apical y la presencia de nódulos son características distintivas frente a la NIL. La neumocistosis puede generar quistes asociados con opacidades en vidrio esmerilado, siendo frecuentes en pacientes inmunosuprimidos. Sin embargo, en la NIL los infiltrados inflamatorios son más persistentes y suelen predominar en ausencia de inmunosupresión. El síndrome de Birt-Hogg-Dubé presenta quistes redondeados u ovalados, de paredes finas, localizados principalmente en las bases pulmonares y subpleurales; a diferencia de la NIL, estos quistes suelen ser aislados y no se acompañan de infiltrados inflamatorios. Finalmente, en las enfermedades autoinmunitarias, como el síndrome de Sjögren y la esclerodermia, los quistes pulmonares a menudo se asocian con fibrosis subpleural y un patrón en panal de abejas8. En el estudio histológico se caracterizan por un infiltrado linfocítico difuso en las paredes alveolares, compuesto por linfocitos maduros, células plasmáticas y ocasionalmente eosinófilos. Un hallazgo distintivo son los folículos linfoides con centros germinales, alrededor de las vías aéreas y los vasos sanguíneos. Existen hiperplasia reactiva de los neumocitos de tipo II y quistes pulmonares por daño alveolar. No debe observarse malignidad9.
Las causas conocidas de NIL son enfermedades autoinmunitarias (lupus eritematoso sistémico, síndrome de Sjögren, etc.) o infecciones por virus (virus de la inmunodeficiencia humana, virus Epstein-Barr, etc.) Sin embargo, entre un 10% y un 25% de los casos de NIL no presentan una causa identificable y se clasifican como idiopáticos; este porcentaje varía según las poblaciones y las herramientas diagnósticas disponibles10.
Entre los tratamientos recomendados se encuentran los corticosteroides y el tratamiento de la causa detonante. Actualmente, la paciente continúa en protocolo de investigación sin presentar nuevos episodios de neumotórax espontáneo. Se recomienda una vigilancia continua, ya que se han reportado pocos casos de progresión de la enfermedad a neoplasias como linfomas9.
Conclusiones
El caso clínico presentado evidencia una manifestación extremadamente rara de NIL, caracterizada por múltiples episodios de neumotórax espontáneo en una paciente sin factores de riesgo ni antecedentes relevantes. La complejidad del diagnóstico inicial y la atipicidad de la presentación clínica subrayan la necesidad de integrar los estudios histopatológicos como parte esencial del abordaje de casos con características poco comunes.
El diagnóstico final permitió ajustar el manejo clínico, destacando el papel fundamental de los corticosteroides en el tratamiento y el seguimiento a largo plazo para prevenir complicaciones. Este caso no solo refuerza la importancia de mantener un enfoque integral y sistemático en la evaluación de las enfermedades pulmonares, sino que también abre la puerta a futuras investigaciones, especialmente en cuanto a manifestaciones poco habituales, como el neumotórax recurrente. La colaboración multidisciplinaria y el desarrollo de registros más amplios sobre esta enfermedad serán cruciales para mejorar el entendimiento y el tratamiento de la NIL.
Financiamiento
Ninguno.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Consideraciones éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad, consentimiento informado y aprobación ética. Los autores han seguido los protocolos de confidencialidad de su institución, han obtenido el consentimiento informado de los pacientes, y cuentan con la aprobación del Comité de Ética. Se han seguido las recomendaciones de las guías SAGER, según la naturaleza del estudio.
Declaración sobre el uso de inteligencia artificial. Los autores declaran que no utilizaron ningún tipo de inteligencia artificial generativa para la redacción de este manuscrito.